Introdução
Doença Pulmonar Obstrutiva Crônica (DPOC) é uma condição pulmonar grave, que é lentamente progressiva com repercussões sistémicas; afecta principalmente pessoas com mais de 40 anos.1 Contudo, a DPOC é evitável e tratável. Muitos doentes sofrem de exacerbações da DPOC e alguns destes requerem visitas às Urgências (Urgências) e hospitalizações. Em Portugal, e embora as hospitalizações devido à DPOC entre 2009 e 2016 tenham diminuído 8%, ainda assim representaram 8049 pacientes hospitalizados em 2016. As hospitalizações de pacientes com 80 anos ou mais aumentaram de 28,4% em 2005 para 38,0% em 2014, reflectindo o envelhecimento da população,2 com potenciais mais comorbilidades.
A gestão adequada das exacerbações da DPOC representa um importante desafio clínico.3 Em 70% a 80% das exacerbações da DPOC, o factor precipitante é uma infecção do tracto respiratório,4 mas em cerca de um terço das exacerbações graves da DPOC não é possível identificar uma causa,1 o que dificulta uma orientação adequada da estratégia terapêutica. Existem vários instrumentos de diagnóstico para avaliar uma exacerbação e a sua gravidade, o que ajudará em decisões como se o paciente pode ser tratado em casa ou num ambiente de cuidados primários ou se deve ser encaminhado para uma urgência e eventualmente hospitalizado.1,5-7 A gravidade de uma exacerbação informará o seu tratamento,1,7,8 e os resultados prognósticos devem ser utilizados para prever o risco de uma exacerbação futura. Foram propostas três pontuações prognósticas baseadas em características biológicas e clínicas de exacerbações: a pontuação BAP-65,9 a pontuação DeCOPD9 e a pontuação proposta por Roche et al.10,11
Após uma exacerbação ser devidamente gerida, deve ser preparado um plano de alta adequado. Isto dependerá da gravidade da exacerbação, mas deve geralmente incluir a reclassificação do paciente de acordo com os critérios GOLD,1 optimização da terapia farmacológica,1,4,8 gestão das comorbilidades, educação do paciente (ou cuidador domiciliário) sobre o uso correcto de medicamentos,1,8 encaminhamento para uma Consulta de Pneumologia se ainda não a frequentam, e um programa de cessação do tabagismo e reabilitação pulmonar.
ExacerbationsDefinição, causas e etiologiaDefinição
Correntemente, não existe uma definição exacta ou consistente de uma exacerbação da DPOC. A definição de exacerbação na actualização GOLD 2016,12 “um evento agudo caracterizado por um agravamento dos sintomas respiratórios do paciente que está para além das variações diárias normais e leva a uma mudança na medicação”, foi simplificada no documento GOLD 201713 para “um agravamento agudo dos sintomas respiratórios que resulta numa terapia adicional”.
Causas e etiologia
Factores transversais que podem levar a um agravamento dos sintomas foram identificados, e em 70% a 80% dos casos de exacerbação da DPOC, o factor precipitante é uma infecção do tracto respiratório,4 quer viral4,9,14,15 ou bacteriana,4,9,15 mas em cerca de um terço das exacerbações graves da DPOC não é possível identificar uma causa.1
P>É importante identificar a causa subjacente de uma exacerbação, uma vez que isto orientará a estratégia terapêutica.Classificação
Na falta de definição de uma exacerbação, não existe um sistema de classificação consensual para avaliar a gravidade da exacerbação, embora alguns tenham sido propostos.16 Algumas destas pontuações serão ainda discutidas.
Em exacerbações ligeiras há um agravamento dos sintomas que podem ser geridos em casa, com um aumento na dosagem de medicamentos regulares.1,6,17 As exacerbações moderadas não respondem a uma dose aumentada de broncodilatadores e, portanto, requerem tratamento com corticosteróides sistémicos e/ou antibióticos.1,6,17,18 As exacerbações graves requerem hospitalização ou avaliação nas ER1,6,17,18 e têm um impacto grave na actividade física. As exacerbações muito graves requerem a admissão numa Unidade de Cuidados Intensivos (UCI)1 e têm um impacto muito grave sobre a actividade física. As exacerbações infecciosas caracterizam-se por aumentos de volume e purulência da expectoração associada à dispneia agravada e devem ser tratadas com antibióticos.1,8
Ferramentas de diagnóstico
A avaliação de uma exacerbação e da sua gravidade baseia-se na história médica do paciente,1,6 por exemplo, limitação do fluxo aéreo, duração do agravamento dos sintomas e número de episódios anteriores (total/hospitalizações). Sintomas como falta de ar, tosse ou expectoração,7 níveis de saturação de oxigénio,7 nova limitação das actividades diárias,6,7 sinais clínicos de gravidade como a utilização de músculos respiratórios acessórios,1,5 movimentos paradoxais da parede torácica,1,5 agravamento ou nova cianose central de início,1,7 desenvolvimento de edema periférico,1,7 instabilidade hemodinâmica,1 estado mental deteriorado1,6,7 e comorbilidades1 devem ser todos avaliados. A oximetria de pulso deve ser realizada em todos os doentes.6 Se um doente for encaminhado para um hospital, os gases do sangue arterial devem ser medidos5,6,8,15,19-21 e deve ser feita uma radiografia ao tórax para excluir comorbilidades e/ou outras doenças pulmonares.1,6,8,15,19 Nestes casos, recomenda-se também que os pacientes tenham um ECG,1,6,19,20 contagem de sangue total,1,6,8,20-22 e testes bioquímicos básicos, incluindo concentrações de electrólitos,1,8,20,21 ureia,8 glicemia1,20 e painel metabólico.6 Os níveis de teofilina devem ser medidos nos doentes em teofilina à admissão e as culturas de sangue devem ser feitas se o doente tiver febre.8 A cultura de amostras de expectoração não é recomendada na prática de rotina, apenas se a expectoração for purulenta,8 e o documento GOLD 2018 recomenda a cultura da expectoração e um teste de sensibilidade aos antibióticos apenas se uma exacerbação infecciosa não responder ao tratamento antibiótico empírico.1 Alguns autores mencionam o hemograma da eosinofilia como um procedimento aconselhável para orientar a terapia de exacerbações da DPOC, uma vez que foi sugerido que as exacerbações eosinofílicas podem ser mais reactivas aos esteróides sistémicos.1,15 A espirometria não é recomendada durante uma exacerbação.1
Se a exacerbação for grave e o doente estiver hospitalizado, devem ser considerados os níveis de peptídeo natriurético cerebral e de enzimas cardíacas, especialmente se o doente não estiver a responder ao tratamento convencional.6 Além disso, o esfregaço faríngeo ou o escarro devem ser testados para vírus e bactérias14,20,23 e a proteína sérica reactiva C medida.14,20,24 A procalcitonina pode orientar a terapia antibiótica, uma vez que foi sugerida como um marcador mais específico para infecções bacterianas e que pode ser de valor na decisão sobre a prescrição de antibióticos.1 O índice de comorbidade de Charlson,5,20,21,23 a escala de dispneia modificada do Conselho de Investigação Médica (mMRC),5,20,21,23 a actividade física5 e a saúde geral5 devem ser avaliadas. Os autores não aconselham a utilização de rotina em Portugal da pontuação no COPD Assessment Test (CAT)23 por não estar validado para a população portuguesa. Se o paciente for admitido na UCI, para além dos testes recomendados nas exacerbações graves, deve ser utilizada a Escala de Coma de Glasgow5 , investigadas as infecções do tracto respiratório25 e realizada uma hemocultura.24 De acordo com o documento GOLD 2018, só devem ser hospitalizados pacientes que necessitem de ventilação não invasiva (VNI) ou ventilação invasiva (IV).1
Estratégias farmacológicasLABA+LAMA
Inalado de acção de coral β2 agonistas (SABAs) e antagonistas músculo-carínicos de acção curta (SAMAs) continuam a ser a base no tratamento dos sintomas e da obstrução do fluxo aéreo durante as exacerbações da DPOC.1,4,6 Embora na altura da publicação do documento GOLD 2018 não houvesse estudos clínicos avaliando a utilidade de agonistas de longa duração β2 agonistas (LABA) ou antagonistas muscarínicos de longa duração (LAMA) em exacerbações, a recomendação é de continuar este medicamento durante a exacerbação ou iniciá-lo o mais rapidamente possível antes da alta hospitalar.1 A combinação LABA+LAMA tem um benefício documentado na redução das exacerbações quando prescrita aos pacientes na fase estável da DPOC,26 particularmente a combinação indacaterol/glicopirrónio, como demonstrado nos estudos SPARK27 e FLAME28. Além disso, o recente estudo da FLAME,28 o primeiro estudo prospectivo avaliando a eosinofilia sanguínea como um biomarcador da resposta terapêutica, mostrou que o indacaterol/gliccopirrónio demonstrou uma melhoria significativa na função pulmonar em comparação com o salmeterol/fluticasona para todos os cortes analisados.29 Uma recente análise post hoc do estudo da WISDOM identificou um subgrupo de doentes – doentes com exacerbações ≥2 e ≥400cells/μL – que parecem estar em risco acrescido de exacerbação quando descontinuados da ICS.30 De facto, e de acordo com a versão mais recente do documento GOLD,1 doentes sintomáticos na fase estável da DPOC e um historial de exacerbações moderadas ≥2, ou 1 com internamento hospitalar, no ano passado, podem beneficiar de uma ICS em cima da LABA/LAMA. Contudo, está ainda por estabelecer se os eosinófilos sanguíneos podem ser utilizados como biomarcador para prever a eficácia da SCI em termos de prevenção de exacerbações, tal como sugerido pela análise post-hoc da WISDOM.1
Antibióticos, corticosteróides e xantinas
Ao tratar uma exacerbação, recomenda-se a adição de corticosteróides e/ou antibióticos por via oral ou intravenosa, dependendo da gravidade dos sintomas e da presença de infecção.1,4,6-8,31 Os antibióticos só devem ser utilizados para o tratamento de infecções4,6,8,31 ou exacerbações graves.31 Os documentos GOLD 2018 e NHS 2014 recomendam antibióticos para pacientes com exacerbações da DPOC que apresentem três sintomas cardinais – aumento da dispneia, volume da expectoração e purulência da expectoração7 (Evidência B)1; apresentam dois dos sintomas cardinais, se o aumento da expectoração for um dos dois sintomas7 (Evidência C)1; ou requerem ventilação mecânica (invasiva ou não invasiva) (Evidência B).1
Antibióticos demonstraram reduzir o risco de mortalidade a curto prazo, fracasso do tratamento e purulência da expectoração, e um estudo em pacientes com DPOC com exacerbações que requerem ventilação mecânica (invasiva ou não invasiva) indicou que o não tratamento com antibióticos estava associado ao aumento da mortalidade e a uma maior incidência de pneumonia nosocomial secundária.1 Uma revisão da Cochrane concluiu que os antibióticos para exacerbações muito graves da DPOC mostraram efeitos benéficos amplos e consistentes nos resultados dos pacientes internados numa UCI,32 mas esta conclusão foi baseada em dados de um único estudo.32
O protocolo do SNS para a gestão das exacerbações da DPOC nos cuidados primários afirma que os broncodilatadores e os corticosteróides são a base do tratamento da exacerbação.7 No entanto, uma revisão sistemática de 19 directrizes sobre DPOC relatou que os critérios para o tratamento de doentes com antibióticos se baseavam em grande parte num aumento dos sintomas respiratórios, enquanto os corticosteróides sistémicos eram frequentemente universalmente recomendados para todos os doentes com exacerbações agudas.33 Os autores também concluíram que as actuais directrizes sobre DPOC são de pouca ajuda na identificação de pacientes com exacerbações agudas que provavelmente beneficiarão de tratamento com corticosteróides sistémicos e antibióticos nos cuidados primários, o que pode contribuir para uma utilização excessiva ou inadequada de qualquer dos tratamentos.
Alguns biomarcadores foram sugeridos como úteis para optimizar o tratamento com antibióticos. O documento GOLD 20181 não recomenda que o PRC seja usado rotineiramente, mas afirma que vários estudos sugeriram que o tratamento antibiótico guiado por procalcitonina reduz a exposição aos antibióticos e os efeitos secundários com a mesma eficácia clínica. Esta observação é corroborada por uma revisão Cochrane que demonstra que a procalcitonina pode orientar a terapia antibiótica.32 Em contraste, outros autores relataram que a procalcitonina pode ser um marcador mais valioso,34 e um estudo dos cuidados primários na vida real concluiu que a realização de testes rápidos de procalcitonina levou os médicos de clínica geral a prescrever menos antibióticos do que aqueles que não o fizeram.35
Para todos os doentes, a escolha do antibiótico deve ser orientada pelo padrão local de resistência bacteriana,1,8 a história microbiológica do doente e os seus factores de risco.
O tratamento empírico inicialsuficiente inclui aminopenicilina com ácido clavulânico, um macrolídeo ou uma tetraciclina.1,8 Contudo, a utilização a longo prazo de macrolídeos pode estar associada a efeitos secundários importantes e ao risco de desenvolvimento de resistência bacteriana.36 Deve ser enviado para cultura (no caso de pacientes com exacerbações frequentes, limitação severa do fluxo de ar e/ou exacerbações que exijam ventilação mecânica1), como bactérias gram-negativas (por exemplo, espécies de Pseudomonas) ou agentes patogénicos resistentes que não sejam sensíveis aos antibióticos acima mencionados.1
Embora a duração mais eficaz do tratamento ainda esteja por definir,32 a duração recomendada da terapia antibiótica é normalmente de 5-7 dias (Evidência D)1 mas a duração do tratamento dependerá do antibiótico utilizado.
A gestão das exacerbações nos cuidados primários deve incluir a maximização da terapia com broncodilatadores e corticosteróides sistémicos se não estiverem contra-indicados (30mg de prednisolona) durante 7 dias.1,7,8 A terapia com prednisolona oral é tão eficaz como a administração intravenosa.1 O documento GOLD 2018 recomenda uma dose de 40mg de prednisona por dia durante 5 dias1 , enquanto o NICE 2016 recomenda uma dose de 30mg durante 7-14 dias, e recomenda ainda que um tratamento com corticosteróides não deve ser superior a 14 dias, uma vez que não há vantagem na terapia prolongada.8 A utilização de corticosteróides sistémicos nas exacerbações da DPOC demonstrou encurtar o tempo de recuperação, melhorar a função pulmonar, melhorar a oxigenação, diminuir o risco de recaída precoce e de insucesso do tratamento, e diminuir a duração da hospitalização.1
Uma meta-análise confirmou que a taxa de sucesso do tratamento aumentou com os corticosteróides sistémicos em comparação com os cuidados habituais de exacerbações da DPOC. Os corticosteróides parecem ser benéficos para toda a população em termos de taxa de sucesso do tratamento.37
Alguns estudos sugerem que os corticosteróides podem ser menos eficazes no tratamento de exacerbações agudas da DPOC em doentes com níveis mais baixos de eosinófilos sanguíneos.15,38
Como para as metilxantinas na gestão das exacerbações da DPOC, as provas actuais não apoiam a sua utilização, dado que os possíveis efeitos benéficos na função pulmonar e nos parâmetros clínicos são modestos e inconsistentes, enquanto que os eventos adversos são significativos.1,4,6,31 As metilxantinas intravenosas (teofilina ou aminofilina) podem ser consideradas como terapia de segunda linha e utilizadas como um suplemento quando a resposta é insuficiente. Quando se utiliza teofilina, é necessário monitorizar os níveis sanguíneos, efeitos secundários e potenciais interacções medicamentosas.8,31
Terapêutica – estratificação do risco
Exacerbações de COPD podem ser classificadas como leves, moderadas, severas6 e muito severas. As exacerbações muito graves requerem admissão na UCI, com ventilação invasiva, e estão fora do âmbito deste trabalho.
Como mencionado anteriormente, as exacerbações da DPOC são muito heterogéneas, tornando-se particularmente relevantes para determinar a sua etiologia, patologia, gravidade e risco, uma vez que todos estes factores terão implicações no prognóstico, tratamento farmacológico e local de tratamento.
Em termos de tratamento farmacológico e local de tratamento, se as exacerbações forem leves e não infecciosas,1,4,7,8,31 podem ser tratadas em casa com um aumento da dosagem dos broncodilatadores de manutenção.6,17 Se a exacerbação for infecciosa4,8,31 deve ser administrado um antibiótico.1,7
As exacerbações moderadas devem ser tratadas nas Urgências e o paciente deve então ter alta, uma vez que estas exacerbações não requerem hospitalização, a menos que a hospitalização ocorra por razões socioeconómicas. A dose de broncodilatadores de manutenção deve ser aumentada6,17 e o paciente deve receber um corticosteróide oral6,17,18 durante 5 dias.1,38,39 Se a exacerbação for infecciosa4,8,31 deve ser administrado um antibiótico.1,7
No caso de um paciente que tenha tido uma exacerbação grave, que exija hospitalização, o paciente deve ser reclassificado como um exacerbador frequente. Normalmente, a hospitalização devido a uma exacerbação grave requer modificação do tratamento de manutenção inalatório, incluindo O2 se o paciente for hipoxémico e ventilação não invasiva se o paciente tiver hipercapnia, superior a 52cm H2O e/ou acidemia,1,4,6,8 corticosteróides orais ou intravenosos (durante 5 dias)1,38,39 e antibiótico se for infeccioso,1,7 xantinas se houver uma resposta inadequada ao tratamento4,8,16,31 e prevenção do tromboembolismo pulmonar.
Descarga – plano de acção
Patientes com exacerbações ligeiras devem ser reavaliados após três meses, com espirometria e uma reavaliação do grau de OURO e, quando apropriado, uma reclassificação.
Na alta após uma exacerbação moderada, a broncodilatação deve ser optimizada, a vacinação anti-pneumocócica deve ser prescrita, e deve ser preparado um plano de cessação do tabagismo e reabilitação respiratória.
Na alta após uma exacerbação grave, deve ser prescrita uma terapia de manutenção óptima1,4,8 com a LABA, LAMA e ICS. Os doentes que tiveram um episódio de insuficiência respiratória devem ter resultados satisfatórios de oximetria ou gases sanguíneos arteriais antes da alta. Os doentes (ou prestadores de cuidados domiciliários) devem receber informação adequada que lhes permita compreender plenamente a utilização correcta dos medicamentos, incluindo inaladores e oxigénio, e, se necessário, devem ser tomadas providências para acompanhamento e cuidados domiciliários (tais como enfermeira visitante, fornecimento de oxigénio, encaminhamento para outro tipo de apoio). O doente, o prestador de cuidados de saúde do doente e o médico devem estar confiantes de que podem gerir com sucesso o novo plano de tratamento. Quando houver qualquer dúvida sobre a capacidade do doente para gerir a sua terapia, uma avaliação formal da vida diária pode ser útil.8 O documento GOLD 2018 fornece uma lista de critérios de alta.1 Para doentes hipoxémicos durante uma exacerbação, os gases do sangue arterial e/ou oximetria de pulso devem ser avaliados antes da alta hospitalar e nos 3 meses seguintes. Se o paciente permanecer hipoxémico, poderá ser necessária uma terapia suplementar de oxigénio a longo prazo.1 Além disso, os pacientes devem receber instruções claras sobre quando e como parar o seu tratamento com corticosteróides.1,8 Relativamente à necessidade de cuidados individualizados, um estudo canadiano em que foi oferecida aos pacientes uma chamada telefónica após a alta, uma visita ao domicílio e cuidados continuados concluiu que, embora não tenha havido redução nas taxas de readmissão de 30 e 90 dias, verificou-se uma diminuição na mortalidade total de 90 dias. Estes dados sugerem que os cuidados individualizados realizados neste estudo podem ter um impacto na morbilidade e mortalidade da DPOC após uma exacerbação aguda.40 Todos os doentes que tiveram uma exacerbação grave devem ser reavaliados 4-6 semanas após a alta do hospital,1 dada uma prescrição de vacinação anti-pneumocócica, e deve ser preparado um plano de cessação do tabagismo e reabilitação respiratória – Fig. 1.
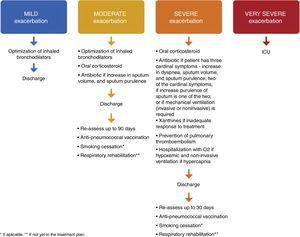
>>div>
Terapia proposta, descarga e acompanhamento de exacerbações ligeiras, moderadas, graves e muito graves de DPOC.
/div>
Os autores propõem que se prescreva ao paciente uma vacina anti-pneumocócica 10 a 20 dias após a alta das Urgências ou do Hospital.
Durante a consulta de seguimento (três meses para exacerbações moderadas e 4-6 semanas para exacerbações graves), a espirometria e os gases sanguíneos arteriais devem ser medidos. Os sintomas, o uso correcto da terapia inalatória e a gestão adequada das comorbilidades devem ser reavaliados. O tratamento farmacológico deve ser optimizado. O plano de cessação do tabagismo e reabilitação respiratória deve ser avaliado. Uma nova consulta de seguimento deve ser agendada nos próximos 30-60 dias.
Conclusões
Identificação da causa subjacente das exacerbações da DPOC e avaliação da sua gravidade é fundamental para orientar o tratamento. Após uma exacerbação ser adequadamente gerida, deve ser preparado um plano de descarga adequado que dependerá da sua severidade. Um plano de alta adequado irá diminuir a carga dos sintomas, contribuir para uma recuperação mais rápida, aumentar a qualidade de vida do paciente, e prevenir ou atrasar futuras exacerbações. O encaminhamento para uma Consulta de Pneumologia se o paciente ainda não estiver presente é da maior importância.
Conflitos de interesse
AR declara ter recebido honorários de orador da AstraZeneca, Boehringer Ingelheim, Novartis, Bial, Medinfar, Mundipharma, Menarini, Grifols, Mylan, Tecnifar, Teva e cslbehring. O CA declara ter recebido honorários de oradores da AstraZeneca, Pfizer, Novartis e Mundipharma. O SF declara não ter conflitos de interesses. JF declara ter recebido honorários de orador da AstraZeneca, Boehringer Ingelheim, Diater, Inmunotek, Menarini, Mundipharma, Mylan, Tecnifar e TEVA, e ter participado em conselhos consultivos da Bial, GSK e Novartis. A MD declara ter recebido honorários por palestras da AstraZeneca, Boehringher Ingelheim, Bial, GSK, Menarini e Novartis e pela participação nos conselhos consultivos da Bial, GSK e Novartis. O CRC declara honorários por palestras da Boehringer Ingelheim, Roche, Novartis, AstraZeneca, vacinas Pfizer, Teva, Menarini, Medinfar e Tecnifar, e pela participação em conselhos consultivos da Boehringer Ingelheim, Roche, Novartis, GSK, AstraZeneca e vacinas Pfizer.