Editores originales – Jenny Nordin, Jacqueline Keller, Chelsey Walker, Katie Schwarz como parte del proyecto de Práctica Basada en la Evidencia de la Universidad Estatal de Texas.
Editores principales – Katie Schwarz, Chelsey Walker, Vidya Acharya, Jacqueline Keller y Jenny Nordin

El dolor lumbar (DL) es una condición de dolor localizado en la columna lumbar con o sin síntomas en las extremidades distales cuya etiología es comúnmente desconocida. La relación entre el dolor lumbar y las disfunciones del suelo pélvico (DSP), sobre todo en las mujeres, es cada vez más evidente en la bibliografía; sin embargo, aún no se han establecido las características que definen esta correlación. Los trastornos del suelo pélvico (DSP) se producen cuando los músculos que componen el suelo pélvico no se contraen correctamente, lo que puede provocar incontinencia urinaria, prolapso de órganos pélvicos, incontinencia fecal u otras anomalías sensoriales y de vaciado del tracto urinario inferior y gastrointestinal. La disfunción del suelo pélvico (DSP) es multifacética y puede caracterizarse por parámetros como la debilidad, la escasa resistencia, la tensión excesiva, la longitud reducida y la hiperactividad. La evidencia actual muestra que los individuos con dolor lumbar tienen una disminución significativa de la función del suelo pélvico en comparación con los individuos sin dolor lumbar.
Epidemiología /Etiología
El dolor lumbar (DL) es una de las afecciones musculoesqueléticas más comunes; aproximadamente el 70-80% de la población experimentará al menos un episodio de DL durante su vida. Los traumatismos, las enfermedades e incluso los malos hábitos posturales son algunas de las innumerables causas del dolor lumbar; sin embargo, sólo un 15% de los casos puede atribuirse a una causa específica. Los estudios muestran una escasa correlación entre la patología y el dolor y la discapacidad asociados.
Más del 25% de todas las mujeres y más de un tercio de los mayores de 65 años experimentan DPF. La verdadera prevalencia de la DFP se subestima por varias razones: la heterogeneidad de las poblaciones estudiadas, la falta de definiciones estandarizadas y la infradeclaración de los síntomas debido a su naturaleza sensible. Aunque la DFP es un problema fisiológico, el impacto psicosocial puede ser mucho más perjudicial para la calidad de vida del paciente. Se calcula que los problemas de salud crónicos asociados a la DFP aumentarán en un 50% en los próximos 30 años debido al creciente número de mujeres que llegan a los 65 años. La DFP no suele tener una causa específica. Es muy probable que en el desarrollo de la DFP intervengan componentes anatómicos, fisiológicos, genéticos, reproductivos y de estilo de vida.
Los principales factores de riesgo son
- el embarazo/parto,
- la edad,
- los cambios hormonales,
- la obesidad,
- la IU baja, y
- la cirugía pélvica.
- Mujeres de mediana a avanzada edad
- Parto vaginal (el riesgo aumenta con los partos múltiples)
- Obesidad
- Dolor lumbopélvico
- Incontinencia
- Estreñimiento crónico
- Pérdida de peso.
- Dolor pélvico crónico
- Disparunia (relaciones sexuales dolorosas)
- Síndrome de cauda equina
- Disfunción sexual.
- Infección del tracto urinario
- ¿Con qué frecuencia orina? (Normal – cada 2-4 horas o 6-8 veces al día)
- ¿Tiene alguna vez pérdidas de orina durante actividades como toser, estornudar, reír o hacer ejercicio?
- ¿Tiene alguna vez pérdidas de orina asociadas a un fuerte impulso repentino?
- ¿Tiene problemas para llegar al baño a tiempo?
- ¿Ha perdido alguna vez el control de los esfínteres?
- Observación de la postura
- Palpación
- Pantalla neurológica
- Amortiguación lumbar y de cadera
- Evaluación de la movilidad articular de la columna lumbar
- Limpieza de la cadera por afectación (Test de Scour, FABER) El estudio transversal de Dufour et al corrobora investigaciones anteriores que sugieren la posible utilización de una prueba FABER forzada como prueba predictiva de la presencia de sensibilidad del suelo pélvico, un parámetro de la DFP.
- Evaluar la afectación de la articulación sacroilíaca (prueba de cizallamiento posterior, prueba de Gaenslen)
- Un examen completo del suelo pélvico debe incluir:
Un estudio longitudinal sobre mujeres jóvenes, de mediana edad y mayores informó de que las mujeres con incontinencia preexistente, problemas gastrointestinales y trastornos respiratorios eran más propensas a desarrollar un dolor lumbar que las mujeres sin esos problemas. Se consideró que esto era el resultado de los cambios en la morfología y la alteración de la actividad postural de los músculos del tronco, incluidos los músculos de la respiración y la continencia, que proporcionan apoyo mecánico a la columna vertebral y la pelvis.
Anatomía
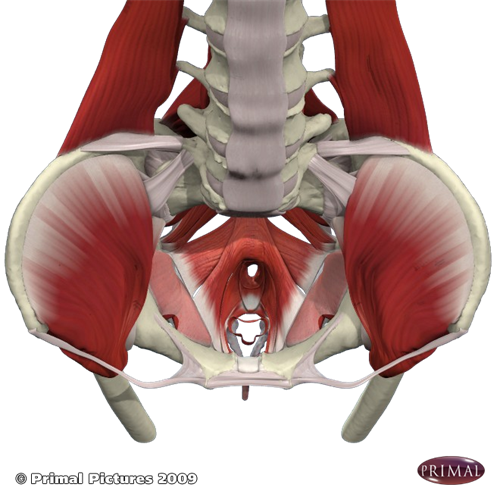
Sistema de estabilidad lumbopélvica
Las estructuras óseas y ligamentosas, las fuerzas de compresión muscular y el control del sistema nervioso contribuyen a la estabilidad lumbopélvica. Las estructuras óseas y ligamentosas incluyen las vértebras lumbares y los ligamentos de soporte, la pelvis, la sínfisis púbica y las articulaciones sacroilíacas. Esta disposición transfiere el peso desde la parte superior del cuerpo a través de la columna lumbosacra y por la pelvis hasta las cabezas de los fémures. El diafragma, el transverso del abdomen, la MFP y el multífido trabajan en sinergia para influir en la postura mediante la regulación de la presión intraabdominal y la tensión de la fascia toracolumbar. El sistema nervioso evalúa los requisitos del control lumbopélvico, determina el estado actual de la región y promulga estrategias para satisfacer esas demandas funcionales.
El suelo pélvico forma el borde inferior de la cavidad abdomino-pélvica. Sostiene los órganos abdomino-pélvicos y los PFM son el único grupo muscular transversal de carga en el cuerpo. Estos músculos funcionan como una unidad en lugar de contraerse individualmente. Desempeñan un papel importante en el mantenimiento y el aumento de la presión intraabdominal durante las tareas funcionales como levantar objetos, estornudar, toser y reírse para evitar la incontinencia urinaria y fecal. El PFM, junto con los abdominales profundos y el multífido, utilizan un mecanismo de avance para estabilizar el tronco y controlar la presión intraabdominal en respuesta a las perturbaciones del tronco.
Características/presentación clínica
Algunas características de los pacientes que presentan dolor lumbar junto con trastornos del suelo pélvico:
Muchas mujeres con disfunción del sistema neuromuscular central pélvico (SNCP) presentan una inclinación pélvica posterior y una disminución de la lordosis lumbar. Los estudios sugieren que el dolor en la región sacroilíaca puede disminuir el control motor del SNCP. Los hombres también pueden tener trastornos del suelo pélvico, aunque debido a la anatomía de la pelvis masculina, es menos frecuente. La pelvis masculina está más densamente empaquetada, lo que permite un desbordamiento propioceptivo y un reclutamiento muscular más rápidos.
Diagnóstico diferencial
La PFM y el dolor lumbar son difíciles de diagnosticar porque presentan muchos retos debido a la escasa asociación entre la fisiopatología, los escasos signos y síntomas informados por el paciente y las pruebas anatómicas.
Examen
Historia
Asegúrese de realizar una historia completa, despejar cualquier bandera roja y preguntar al paciente cómo los signos/síntomas han afectado a su función. Las siguientes preguntas pueden utilizarse para determinar si el paciente está experimentando algún signo/síntoma de DFP.
La evaluación del dolor lumbar debe comenzar con la cumplimentación del Índice de Discapacidad de Oswestry (ODI); en función de la puntuación del paciente se debe utilizar un sistema de clasificación basado en el tratamiento o un enfoque basado en el deterioro para determinar la mejor intervención.
Exploración física
La mayoría de este perfil de pacientes (dolor lumbar y DFP) probablemente se beneficiará de las intervenciones de estabilización. En función de las quejas principales del paciente, puede ser necesario o no proceder a un examen completo del suelo pélvico.
- Palpación vaginal: puntuada cualitativamente como contracción muscular correcta o incorrecta, un examen pélvico digital ayuda a comprender mejor la correlación entre el dolor lumbopélvico y la función muscular del suelo pélvico. La presencia de sensibilidad del suelo pélvico fue el hallazgo más generalizado en el estudio , seguido de la debilidad del suelo pélvico
- Una ecografía transabdominal para evaluar la calidad de la activación voluntaria e involuntaria de los músculos PFM y TrA
- La clasificación de la fuerza de los PFM debe realizarse utilizando un perineómetro y/o una aguja EMG para proporcionar datos cuantitativos sobre las contracciones de los MFP
Manejo médico
Manejo farmacológico
La farmacoterapia aborda los problemas de incontinencia en lugar de centrarse en el problema subyacente de los MFP. El objetivo de estos medicamentos es aumentar la presión de cierre de la uretra actuando sobre los músculos estriados y lisos de la uretra. Algunos pacientes con dolor lumbar pueden optar por utilizar medicamentos para el dolor o inyecciones de corticosteroides para aliviar los síntomas, sin embargo, estas terapias no abordan la DFP ni el problema subyacente del dolor lumbar.
Manejo quirúrgico
La cirugía está indicada para las mujeres con dolor lumbar y DFP que no se han beneficiado de los tratamientos conservadores como la fisioterapia y tienen síntomas que afectan significativamente a su vida diaria.
Intervenciones quirúrgicas para abordar la DFP:
- Procedimiento de cabestrillo pubovaginal
- Implantación de un esfínter urinario artificial
- Procedimiento de cabestrillo de mediuretra
Manejo de fisioterapia
Las modalidades de tratamiento de fisioterapia incluyen el entrenamiento del suelo pélvico, la terapia manual, el biofeedback, el patrón de movimiento y las modificaciones de la conducta. La terapia manual y el biofeedback se utilizan para aumentar la conciencia del suelo pélvico y mejorar la capacidad del paciente para contraer y relajar el músculo, además de fortalecerlo.
El control de los músculos del suelo pélvico es clave para prevenir la incontinencia urinaria y tratar el dolor pélvico. La disfunción del suelo pélvico puede tratarse fortaleciendo y mejorando la conciencia y el control de los músculos del suelo pélvico. La combinación de PFMT y biorretroalimentación ha mostrado mejores resultados en comparación con la PFMT sola, y algunos estudios encuentran que la estimulación eléctrica puede aumentar el beneficio de la biorretroalimentación y la PFMT.
El estudio de Xia B et al muestra que los ejercicios del suelo pélvico en combinación con el tratamiento habitual proporcionan beneficios significativos en términos de alivio del dolor y la discapacidad en comparación con el tratamiento habitual solo. El suelo pélvico puede facilitarse mediante la coactivación de los abdominales y viceversa. Los abdominales se contraen en respuesta a una orden de contracción del suelo pélvico y los PFM se contraen en respuesta a una orden abdominal de «ahuecamiento o refuerzo».
En un ensayo de control aleatorio realizado en 20 mujeres con dolor lumbar crónico, en el que se comparó la fisioterapia rutinaria con el entrenamiento adicional de los PFM, se observó una mayor mejora de la fuerza y la resistencia de los PFM junto con una reducción significativa del dolor y la discapacidad funcional, pero no se encontraron diferencias significativas entre los dos grupos. Parece que el ejercicio de PFM combinado con el tratamiento de rutina no fue superior al tratamiento de rutina solo en pacientes con LBP crónico.
La evidencia actual apoya el protocolo de ejercicio anterior; cada protocolo de ejercicio tiene el objetivo común de recuperar el control neuromuscular del suelo pélvico y de los músculos abdominales profundos de forma funcional. También hay pruebas sólidas para el entrenamiento de los músculos del suelo pélvico como tratamiento conservador para la incontinencia urinaria de esfuerzo.
Progresión del ejercicio para tratar la PFD/LBP:
| Etapa | Proceso. | Objetivo | Dosificación | ||||||||||||
|
Respiración Diafragmática |
El pt está sentado con postura erguida, una mano en el pecho, la otra en el estómago (para el autoconocimiento); El paciente expande su estómago mientras respira. |
Para minimizar la elevación de la caja torácica y aumentar la presión intraabdominal. Esto crea un ligero estiramiento en los músculos abdominales, mejorando la fuerza contráctil y promoviendo una contracción más fuerte de la PFM. |
Patrón respiratorio consistente y correcto a lo largo de las actividades diarias |
||||||||||||
|
Activación Tónica |
El pt coloca sus dedos medial a ASIS para la retroalimentación táctil. El pt activa el TrA, que influye en el PFM para co-contraer. |
Promover una sujeción muscular suave y prolongada del PFM a través del mecanismo de co-contracción del TrA |
5reps 5xday; Aumentar gradualmente hasta 30-40 segundos de retención |
||||||||||||
|
Fortalecimiento muscular |
El paciente, en decúbito supino, realiza la maniobra de retracción abdominal (ADIM) y mantiene una fuerte retención mientras tira hacia arriba del MFP tanto como sea posible como para detener el flujo de orina. |
Para fortalecer la PFM para disminuir la fuga de orina y fortalecer los músculos abdominales para promover la estabilidad de la columna vertebral |
El paciente debe mantener la posición durante 3-5 segundos; contar en voz alta |
||||||||||||
|
Patrones Espiratorios Funcionales |
El pt se sienta erguido, e inicia un soplo nasal sostenido. El paciente debe autoevaluar la activación de la PFM durante la espiración. |
Para reentrenar la PFM para que se active en respuesta a los esfuerzos funcionales (es decir, sonarse la nariz, toser, estornudar) |
Repetir 5 veces |
||||||||||||
|
Progresar el pt a su actividad funcional de alto impacto mientras mantiene la contracción abdominal y de la PFM. (ie – correr, ejercicio, levantar objetos) |
Para transferir los patrones de activación recién aprendidos a las actividades funcionales, una vez que el pt logra toser/estornudar sin pérdida |
específicos para cada paciente |
|||||||||||||
| Transverso del abdomen |
Aguantar 8s x 20reps Aguantar 4s x 20reps Aguantar 4s x 20reps Aguantar 8s x 30reps Aguantar 8s x 30reps |
||
| Multifidus |
Levantamientos de brazos en cuadrupedia con arriostramiento Levantamientos de piernas en cuadrupedia con arriostramiento Levantamientos alt. Elevación de brazos/piernas con braceo |
8s de retención x 30reps 8s de retención x 30reps 8s de retención x 30reps |
|
| Abdominales oblicuos |
Mantener 8s x 30reps Mantener 8s x 30reps |
|
|
|
|
| |
El tratamiento de este paciente también debe incluir la educación en hábitos de vida saludables para promover el funcionamiento óptimo del sistema de estabilidad lumbopélvica. Ejemplos de estos hábitos incluyen una buena postura, el mantenimiento de un peso corporal saludable, una dieta adecuada, ejercicio rutinario y abstenerse de fumar.
Recursos
- Atlas interactivo de la pelvis femenina
 Fisioterapia pélvica – ¿Kegel o no?
| Esta presentación fue creada por Carolyn Vandyken, una fisioterapeuta especializada en el tratamiento de la disfunción pélvica masculina y femenina. También proporciona educación y tutoría a fisioterapeutas que están igualmente interesados en el tratamiento de estas disfunciones. En la presentación, Carolyn repasa la anatomía pélvica, la historia de los ejercicios de Kegel y lo que la evidencia nos dice sobre cuándo los Kegels son y no son apropiados para nuestros pacientes. Ver la presentación |
| Disfunción del suelo pélvico y LBP: Diagnóstico y manejo
Esta presentación, creada por Rico Buentello, Christine Castillo, Martini Castaneda y Dylan Cooke; clase de DPT del Estado de Texas. Ver la presentación |
| Relación entre el PB y los trastornos del suelo pélvico
Esta presentación, creada por Ashley Aikman, Delesa Monroe, Ashley Trotter, Michael Landin; Texas State Class of 2014, proyectos de Práctica Basada en la Evidencia para el curso PT7539 Ortho Spine. Relación entre el dolor lumbar y los trastornos del suelo pélvico / Ver la presentación |
Resultado clínico
La ecografía transabdominal ha demostrado que la PFM y la musculatura del tronco cose contraen para proporcionar estabilidad a la columna lumbar y a la pelvis. La falta de control neuromuscular en la PFM puede estar asociada a la inestabilidad del tronco, lo que da lugar a la aparición de la lumbalgia.
Es importante que el fisioterapeuta tenga en cuenta la disfunción del suelo pélvico al evaluar y tratar a los pacientes con dolor lumbar. Aunque las investigaciones recientes han logrado muchos avances en la relación entre el PBL y la DFP, se necesita mucho más progreso para establecer definitivamente la relación entre las dos condiciones e identificar técnicas de intervención exitosas.
- 1.0 1.1 Eliasson K, Elfving B, Nordgren B, Mattsson E. Urinary incontinence in women with low back pain. Manual Therapy. June 2008;13(3):206-212.
- 2,0 2,1 2,2 2,3 2,4 Dufour S, Vandyken B, Forget MJ, Vandyken C. Asociación entre el dolor lumbopélvico y la disfunción del suelo pélvico en mujeres: Un estudio transversal. Ciencia y práctica musculoesquelética. 2018 Apr 1;34:47-53.(PDF) Asociación entre el dolor lumbopélvico y la disfunción del suelo pélvico en mujeres: Un estudio transversal. Disponible en: https://www.researchgate.net/publication/321710141_Association_between_lumbopelvic_pain_and_pelvic_floor_dysfunction_in_women_A_cross_sectional_study .
- 3,0 3,1 Nygaard I, Barber MD, Burgio KL, Kenton K, Meikle S, Schaffer J, Spino C, Whitehead WE, Wu J, Brody DJ, Pelvic Floor Disorders Network. Prevalencia de trastornos sintomáticos del suelo pélvico en mujeres estadounidenses. Jama. 2008 Sep 17;300(11):1311-6.
- 4,0 4,1 4,2 4,3 4,4 4,5 Arab AM, Behbahani RB, Lorestani L, Azari A. Assessment of pelvic floor muscle function in women with and without low back pain using transabdominal ultrasound. Manual therapy. 2010 Jun 1;15(3):235-9.
- 5,0 5,1 5,2 5,3 5,4 Davis K, Kumar D. Disfunción del suelo pélvico: un marco conceptual para la atención colaborativa centrada en el paciente. Journal of Advanced Nursing. 2003 Sep;43(6):555-68.
- 6,0 6,1 Smith M, Russell A, Hodges P. ¿Aumentan la incontinencia, las dificultades respiratorias y los síntomas gastrointestinales el riesgo de sufrir un futuro dolor de espalda? Journal of Pain. Agosto 2009;10(8):876-886.
- 7,0 7,1 7,2 7,3 7,4 Mohseni-Bandpei M, Rahmani N, Behtash H, Karimloo M. El efecto del ejercicio de los músculos del suelo pélvico en mujeres con dolor lumbar crónico inespecífico. Journal of Bodywork & Movement Therapies. 2011;15(1):75-81.
- 8,0 8,1 8,2 Grewar H, McLean L. El sistema integrado de continencia: un enfoque de terapia manual para el tratamiento de la incontinencia urinaria de esfuerzo. Manual Therapy. Octubre 2008;13(5):375-386.
- 9,0 9,1 9,2 Christie C, Colosi R. Puesta a punto para un suelo pélvico saludable. Revista IDEA Fitness. Mayo 2009;6(5):42-49. (Consultado el 26/11/2018)
- Bo K, Sherburn M. Evaluation of female pelvic-floor muscle function and strength. Physical Therapy. Marzo 2005;85(3):269-282.
- Hashim H, Abrams P. Manejo farmacológico de las mujeres con incontinencia urinaria mixta. Drugs. Abril de 2006;66(5):591-606.
- Mckertich K. Urinary incontinence – Procedural and surgical treatments for women. Australian Family Physician. Marzo 2008;37(3):122-131.
- Programa de fisioterapia para la disfunción del suelo pélvico satisface las necesidades individuales UCLA heath. https://www.uclahealth.org/workfiles/clinical_updates/urology/15v1-03_pelvicfloor_fnlHR.pdf (consultado el 29/11/18)
- Arnouk A, De E, Rehfuss A, Cappadocia C, Dickson S, Lian F. Medicina física, complementaria y alternativa en el tratamiento de los trastornos del suelo pélvico. Informes actuales de urología. 2017 Jun 1;18(6):47.
- Bi X, Zhao J, Zhao L, Liu Z, Zhang J, Sun D, Song L, Xia Y. Ejercicio muscular del suelo pélvico para el dolor lumbar crónico. Revista de Investigación Médica Internacional. 2013 Feb;41(1):146-52.
- Sapsford RR, Hodges PW, Richardson CA, Cooper DH, Markwell SJ, Jull GA. Co-activación de los músculos del suelo abdominal y pélvico durante los ejercicios voluntarios. Neurourología y Urodinámica: Revista oficial de la Sociedad Internacional de Continencia. 2001;20(1):31-42.
- O’Sullivan P, Beales D. Cambios en la cinemática del suelo pélvico y del diafragma y en los patrones respiratorios en sujetos con dolor de la articulación sacroilíaca tras una intervención de aprendizaje motor: una serie de casos. Manual Therapy. August 2007;12(3):209-218.
- Sapsford R. Rehabilitación de los músculos del suelo pélvico utilizando la estabilización del tronco. Manual Therapy. February 2004;9(1):3-12.
- Hicks G, Fritz J, Delitto A, McGill S. Desarrollo preliminar de una regla de predicción clínica para determinar qué pacientes con dolor lumbar responderán a un programa de ejercicios de estabilización. Archives of Physical Medicine & Rehabilitación. September 2005;86(9):1753-1762.
- Caminador 10. Transversus Abdominis. Disponible en https://www.youtube.com/watch?v=w42g_lCa_HA
- walkercs10. Multifidus. Disponible en https://www.youtube.com/watch?time_continue=2&v=khIF3k8EhwQ
- walkercs10.Abdominales oblicuos. Disponible en https://www.youtube.com/watch?v=t5R8X8PC4WQ
- Fisio Fitness | Physio REHAB | Tim Keeley.Correcta activación del core – ¡involucra tu TA y suelo pélvico! | Feat. Tim Keeley | No.18 | PhysioREHAB.Disponible en https://www.youtube.com/watch?v=X0HzXm3epAU
- Smith M, Russell A, Hodges P. ¿Aumentan la incontinencia, las dificultades respiratorias y los síntomas gastrointestinales el riesgo de padecer dolor de espalda en el futuro? Journal of Pain. Agosto de 2009;10(8):876-886.
- Pool-Goudzwaard A, Slieker ten Hove M, Stoeckart R, et al. Relations between pregnancy-related low back pain, pelvic floor activity and pelvic floor dysfunction. Revista Internacional de Uroginecología y Disfunción del Suelo Pélvico. Noviembre de 2005;16(6):468-474.
- Smith M, Russell A, Hodges P. Los trastornos de la respiración y la continencia tienen una mayor asociación con el dolor de espalda que la obesidad y la actividad física. Australian Journal of Physiotherapy. Marzo de 2006;52(1):11-16.
Dolor de espalda.

